子宫内膜增生简介:子宫内膜增生也称为癌前病变,它具有一定的癌变倾向。子宫内膜增生有可逆性病变,可能发展为癌。绝大多数子宫内膜增生是一种可逆性病变,或保持一种持续性良性状态。仅有少数病例在较长的时间间隔以后可能发展为癌。子宫内膜增生有单纯增生、复杂增生及不典型增生3种类型。
- 发病部位
- 传染性
- 治愈率
- 多发人群
- 相关症状
- 并发疾病
- 子宫内膜增生症,子宫内膜厚,子宫内膜增厚
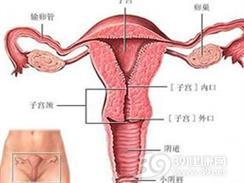
- 子宫
- 无传染性
- 65-85%
- 多为生育年龄妇女
- 阴道不规则出血,不典型增生,绝经后子宫内膜增厚
- 休克
- 挂号科室
- 治疗方法
- 治疗周期
- 治疗费用
- 临床检查
- 有
- 妇科
- 药物、手术治疗
- 1-3个月
- 市三甲医院约(4000-8000元)
- 阴道B超,人工周期试验,盆腔和阴道B超
- 常见药品
- 益母草颗粒,止痛化癥胶囊,子宫内膜刮吸管
- 在线购药
疾病症状:
一、症状
常表现月经失调,阴道不规则出血,月经稀发,闭经或闭经一段后出血不止。生殖期无排卵功血患者除阴道流血以外,不育亦为其主要症状。
二、诊断
根据临床表现,结合组织学检查,可做出诊断。组织学诊断取材的方法有子宫内膜组织刮取活检、扩宫刮宫术及负压吸宫术。由于子宫内膜不典型增生有时表现为散在及单个灶性病变,有时又与子宫内膜腺癌并存,刮宫或取内膜诊断内膜不典型增生而行子宫切除者,发现35%~50%患者,其子宫内尚有子宫内膜腺癌(Hunter,1994;Widra,1995;吕卫国,2001)。所以必须取得整个宫腔表面的内膜组织进行诊断。
刮宫术与内膜活检比较,所刮取的组织更为全面;但刮齿未到之处仍有可能遗漏某些部位,特别是双宫角及宫底处。负压吸引有负压吸引作用使内膜脱落较完全,诊断将更全面可靠。因此,叁种诊断方法中以负压吸宫的准确率最高。也可结合患者具体情况作具体选择。
疾病病因:
一、发病原因
1.内源性雌激素
在青春期女孩、围绝经妇女、下丘脑-垂体-卵巢轴的某个环节失调、多囊卵巢综合征等,都可有不排卵现象,使子宫内膜较长期地持续性受雌激素作用,导致不排卵;在肥胖妇女,脂肪组织越多,转化能力越强,血浆中雌酮水平越高,造成持续性雌激素的影响导致;垂体腺的促性腺功能不正常,卵巢颗粒细胞瘤也是持续性分泌雌激素的肿瘤。
2.外源性雌激素
(1)雌激素替代疗法(Estrogen replacement therapy ERT):
围绝经期或绝经后,出现更年期综合征,表现为骨质疏松、血脂代谢异常、心血管变化、甚至脑细胞活动的改变等。如果单有ERT雌激素,会刺激子宫内膜增生。单用雌激素一年,即可有20%妇女子宫内膜增生而ERT的应用,常常是经年不断,甚至直到终生,长期如此,如若不同时联合应用孕激素,将有严重内膜增生,甚或子宫内膜癌的发生。
(2)他莫昔芬的应用:
他莫昔芬(Tamoxifen TAM)有抗雌激素的作用,故被用于绝经后晚期乳腺癌患者。在雌激素低的条件下,TAM又有微弱的类似雌激素的作用,故长期服用TAM,也可使子宫内膜增生。Cohen(1996)组12例乳腺癌在服用TAM期间,同时用孕激素,全部病例内膜间质有蜕膜变。
二、发病机制
1.组织学分类
在组织学山一般将子宫内膜增生分类为囊性增生、腺瘤样增生及不典型增生。后来又提出了以增生性病变中有无腺上皮细胞异型性作为病变的分类基础,即单纯增生和复杂增生均无细胞异型性,而具有细胞异型性的子宫内膜增生为不典型增生。腺体结构的形态改变也不相同,单纯增生同时伴有间质成分的增生,复杂增生及不典型增生的腺体增生更明显,较少间质增生。
2.病理特点
(1)子宫内膜单纯增生:
病变的子宫稍大,内膜明显增厚,有时呈弥漫息肉状。刮宫物量较大,可混有红色光滑的息肉状组织。镜下病变呈弥漫性,累及内膜的功能层与基底层,由于间质与腺体同时增生腺体表现不拥挤。腺体大小不一,轮廓较平滑,腺上皮细胞的形态与正常的晚增殖期相似,不具有异型性。
(2)子宫内膜复杂增生:
病灶呈局灶性,可能还与组织中激素受体的分布有关。少数复杂增生可以发展为不典型增生,从而影响预后。病变的子宫内膜表现为增厚或很薄,也可以呈息肉状。病变为腺体成分的局灶性增生而不累及间质。刮宫物量可多可少,常混有正常、萎缩或其他类型增生的子宫内膜。病变区腺体拥挤,间质少。腺体的轮廓不规则,或弯曲呈锯齿状,或形成腺腔内乳头。没有异型性腺上皮细胞的。
(3)子宫内膜不典型增生:
发生于子宫内膜腺体,腺上皮细胞呈异型性。病变呈局灶性或多灶性分布,其间亦可见正常、萎缩或其他类型增生的腺体。病变区腺体增多,间质减少,增生的腺体轮廓不规则,细胞排列的极向紊乱或消失,细胞核增大变圆、不规则,核仁明显,胞浆丰富嗜酸性。
不典型增生伴有间质肌纤维化生时,表现为息肉样突入宫腔。 不典型增生可分为轻,中,重三种病变的程度。轻度:腺体轮廓稍不规则,腺上皮细胞异型性轻微。重度:腺体轮廓明显不规则分支状,有腺腔内出芽和乳头状结构,腺上皮细胞异型性明显。中度:病变介于二者之间。
疾病预防:
子宫内膜增生预防
做好预防措施;女性朋友可根据自身的症状,积极进行预防,有若发生不规则阴道流血、月经淋漓不净等症状应引起注意。围绝经期的妇女,由于体内雌孕激素水平不平衡,更容易患此病。此外,肥胖、高血压、糖尿病、未婚未产的妇女及绝经后延的妇女,特别是有子宫内膜癌家族史的妇女,尤其要高度警惕。出现以上症状及时进行行妇科检查,从而及时发现病情进行治疗。
疾病鉴别:
子宫内膜增生鉴别
子宫内膜不典型增生与其他两类单纯性增生、复杂性增生须予以鉴别。同时尚需注意与早期子宫内膜腺癌相鉴别。
1.病理形态的鉴别
从形态上内膜增生与癌的诊断中存在的混乱。各种类型的增生性病变会被误诊为癌变。主要从以下几点发生混淆诊断:①对于细胞异型性的诊断各作者所取标准不一致。②用以鉴别不典型增生与高分化腺癌的间质浸润不易确定。③内膜间质肌纤维母细胞或平滑肌的化生易误诊为癌的肌层浸润。④息肉样腺肌瘤(Polypoid adenomyoma)也易误诊为间质浸润。
随着诊断标准的继续完善、再加上分子生物学基因方面的发展,诊断准确性逐渐提高。
2.临床特点的鉴别
当组织学鉴别诊断遇到困难时,可结合临床特点综合考虑。对于子宫内膜不典型增生与内膜腺癌的鉴别,主要从以下两点作为参考。
(1)年龄:
从内膜增生发生的年龄来判断。内膜腺癌患者中年龄小于40岁者非常少见。但子宫内膜样癌却不具备这样的年龄特点。因此,在鉴别诊断时,首先要根据组织病理学提示的组织学类型,仅仅在不能鉴别分化好的内膜样癌与不典型增生时,可以年龄作为鉴别的参考因素。
(2)药物治疗的反应:
通过对药物治疗的反应来判别子宫内膜不典型增生和内膜腺癌。子宫内膜不典型增生对药物治疗的反应较敏感,在用药后短时间内其内膜即有明显逆转,用药剂量也可偏小。轻度不典型增生者,如果用小剂量孕激素周期性治疗(每个周期用药8~10天),一般在3个月内显出疗效。中度或重度不典型增生者,所用孕激素剂量须要增加并且须不间断的连续应用3~6个月。停药后,有可能复发。而内膜腺癌患者一般对药物治疗反应慢,并需要更大剂量才能使内膜有转化反应。停药会很快复发。通过对他们对药物治疗反应的不同的特点可作鉴别诊断。
疾病检查:
1.盆腔和阴道B超
盆腔和阴道B超是对盆腔和阴道进行B超检查,可早期发现子宫肌瘤、卵巢囊肿等病变。
2.CT检查
CT是一种功能齐全的病情探测仪器,它是电子计算机X射线断层扫描技术简称。CT检查是根据人体不同组织对X线的吸收与透过率的不同,应用灵敏度极高的仪器对人体进行测量,然后将测量所获取的数据输入电子计算机,电子计算机对数据进行处理后,就可摄下人体被检查部位的断面或立体的图像,发现体内任何部位的细小病变。
3.人工周期试验
人工周期试验是在单用雌激素没有引起撤药性出血的情况下,口服21日己烯雌酚的最后4日每日加肌肉注射黄体酮20mg,用于检查宫内膜是否有生理性增殖反应。
疾病就诊:
1、描述就诊原因(从什么时候开始,有什么不舒服?)
2、不适的感觉是否由明显的因素引起?
3、有月经异常、不孕等伴随症状?
4、是否有不洁性交史?
5、是否到过医院就诊,做过那些检查,检查结果是什么?
6、治疗情况如何?
7、有无药物过敏史?
疾病治疗:
子宫内膜增生一般治疗
一、治疗原则
明确诊断子宫内膜不典型增生的类别,查清不典型增生的原因,针对性是否有多囊卵巢、卵巢功能性肿瘤或其他内分泌功能紊乱等,再结合年龄、内膜增生的类型、对生育的要求等采取不同的治疗方案。可采用药物治疗或手术治疗。
(1)不同的年龄不同的考虑
①年轻切盼生育者,要防止过分诊断,过分处理。却勿诊断未能肯定即切除其子宫。在临床实践中,这种错误却不乏其例。所以,对于年轻未育妇女内膜活检的诊断,如发现有可疑,应有多位专家会诊和论证,明确内膜增生或内膜腺癌的鉴别诊断。
②围绝经或已绝经妇女可能存在着子宫内膜不典型增生有合并癌,可考虑子宫切除。应注意不要过分保守,为明确诊断时却勿切割内膜而造成不良后果。应注意有无癌肌层浸润的情况而选择恰当的手术范围。
(2)针对不同的内膜增生,有不同的处理原则
①子宫内膜单纯增生及复杂增生:
A.年轻患者:多为不排卵性功血,应测基础体温,确为单相不排卵者,可采用促排卵治疗。
B.生殖期:一般刮宫一次即可控制出血,如刮宫后仍有出血,应行宫腔镜检及B超以除外黏膜下肌瘤或其他器质性病变。生殖期也可能有不育并临床表现为不排卵的多囊卵巢综合征者,则按多囊卵巢综合征治疗。
C.绝经过渡期:常属不排卵功血,若刮宫止血后月经稀发且血量多或流血时间长,则每两个月周期性孕酮治疗,共3个周期后随诊观察。
D.绝经后期:应询问是否用单纯雌激素替代疗法。刮宫后可暂停替代疗法或加用孕激素。
②内膜不典型增生:
A.绝经过渡期或绝经后期:子宫切除。既然年龄是内膜增生恶变的主要高危因素,对于这一组年龄患者以切除子宫为宜。
B.年轻或生殖期盼生育者:药物治疗。不典型增生是潜在恶性的癌前病变,如果不治疗,20%将发展癌。但癌发生在年轻患者较为少见,而且,对年轻及生殖期患者,药物治疗效果好。故可选择药物治疗,以保留生育机能。
二、药物治疗
(1)促排卵药物:促排卵药物有舒经酚及绒促性素。一般多用于子宫内膜轻度不典型增生患者。氯米酚用量50~100mg,1次/d,周期第5~9天服用,必要时用药期也可延长2~3天。
(2)孕激素类药物:孕激素类药物可以抑制雌激素引起的子宫内膜增生。其作用机制:
①通过下丘脑及垂体而抑制排卵及垂体促性腺激素的分泌,使血清E2水平下降相当于早滤泡期。
②减少子宫内膜的雌激素核受体水平。
③抑制子宫内膜DNA合成。
④增加雌二醇脱氢酶及异柠檬酸脱氢酶活性,从而增加雌二醇向雌酮等活性较弱的雌激素转化。
常用的孕激素有黄体酮、己酸羟孕酮、甲羟孕酮(安宫黄体酮)和醋甲孕酮。用药方法及用药剂量根据内膜不典型增生的程度不同而有区别,轻度不典型增生可以黄体酮30mg肌注,周期第18天或20天开始,共用药5~7天,使内膜转化为分泌期。以后彻退出血行经时,使增生的内膜脱落。中度或重度不典型增生者,不取周期性用药方法,而连续性应用。各作者所报道的激素用量不一致,甲羟孕酮(安宫黄体酮)剂量小者仅有10~30mg/d,剂量大者为200~800mg/d。醋甲孕酮40~160mg/d、己酸羟孕酮125mg/隔天1次。必须坚持持续用药,断断续续的间隔用药将极大的影响效果。
(3)达那唑是一种乙炔基睾丸酮(ethinyl-testosterone)的衍生物,是治疗内膜异位症的常用药物。对子宫内膜有较强的抗增殖作用。以200mg/d的剂量治疗3个月,对子宫内膜增生有明显效果。
(4)棉酚是我国用来治疗子宫内膜增生性功能性子宫出血及子宫内膜异位症的有效药物。
作用机制:抑制卵巢,抑制子宫内膜的增生。治疗后,内膜病理形态呈高度萎缩,超微结构有明显退性变。
(5)GnRH促效剂可提高血液促性腺激素水平,使垂体中促性腺激素库存衰竭从而抑制垂体,使雌二醇水平降至绝经后水平。
以上诸药,均以三个月为一疗程。每完成一个疗程即刮宫或取子宫内膜作组织学检查,根据对药物的反应,或停止治疗,或对药物的剂量酌量增减。治疗期限不一致。3个月、6个月、9个月、12个月不等,平均9个月。其区别与发病的潜在病因的轻重有关。可根据定期内膜活检的结果指导药物的剂量及用药的期限。
疾病护理:
子宫内膜增生一般护理
子宫内膜增生护理
1、注意休息,保持心情愉快、开朗、乐观,一般以卧床休息为主,可适当进行户外活动。如在阳台上、花园里做做操、散步,也可做一些轻微的家务(注意不要坐在高椅子上)。在手术后二月内,不要坐小板凳,以防腹压增加,引起阴道切口残端肠线脱而引起阴道出血。不能手提重物,避免下蹲动作。
2、注意营养,饮食以高蛋白、低脂肪饮食为主,为了促进术后腹部切口愈合,可进食火腿鸡汤、鱼汤、肉汤
3、鸽子汤等。多食新鲜的蔬菜和水果,以保持大便通畅,预防因大便干结,解便困难而引起腹压过高导致的阴道残端出血。
4、术后二个月内如有少量暗褐色的阴道出血,是由于肠线吸收不全面而引起的,不需要来院检查,如有大量鲜红色的阴道出血,及时来院就诊。
5、术后二个月到门诊复查
疾病饮食:
子宫内膜增生饮食原则
一、食疗方(下面资料仅供参考,详细需要咨询医生)
1.消瘤蛋
鸡蛋2个、中药壁虎5只、莪术9克,加水400克共煮,待蛋熟后剥皮再煮,弃药食蛋,每晚服1次。
功效:散结止痛,祛风定惊。适宜气滞血淤型。
2.二鲜汤
鲜藕120克切片、鲜茅根120克切碎,用水煮汁当茶饮。
功效:滋阴凉血,祛淤止血。适宜月经量多,血热淤阻型。
3.银耳藕粉汤
银耳25克、藕粉10克、冰糖适量,将银耳泡发后加适量冰糖炖烂,入藕粉冲服。
功效:有清热润燥止血的功效。适宜月经量多,血色鲜红者。
二、适宜食物
(1)宜吃蓟菜、甜瓜、菱、薏米、薜荔果、乌梅、牛蒡菜、牡蛎、甲鱼、海马。
(2)出血宜吃鱼翅、海参、鲛鱼、黑木耳、香菇、蘑菇、淡菜、蚕豆。
(3)水肿宜吃鲟鱼、石莼、赤豆、玉蜀黍、鲤鱼、鲮鱼、泥鳅、蛤、胰鱼、鸭肉、莴苣、椰子浆。
(4)腰痛宜吃莲子、核桃肉、薏米、韭菜、梅子、栗子、芋艿、甲鱼、海蜇、蜂乳、鲎、梭子蟹。
(5)白带多宜吃乌贼、淡菜、文蛤、蛏子、牡蛎、龟、海蜇、羊胰、雀、豇豆、白果、胡桃、莲子、芡实、芹菜。
三、不适宜食物
(1)忌烟、酒及辛辣刺激性食物。
(2)忌肥腻、油煎、霉变、腌制食物。
(3)忌羊肉、韭菜、狗肉、胡椒、姜、桂皮等温热性食物。
(4)忌公鸡等发物。







